Болезнь Крона (БК) – это хроническое неспецифическое воспалительное заболевание, склонное к прогрессирующему течению и способное поражать любой отдел желудочно-кишечного тракта. Относится к группе кишечных гранулематозов.
Несмотря на то, что болезнь Крона относится к редким патологиям желудочно-кишечного тракта, в последние годы прослеживается тенденция к увеличению частоты этого заболевания. Характерно преимущественное поражение дистальной части тонкой кишки (терминальный энтерит). Патологические изменения захватывают всю толщу кишечной стенки и носят, как правило, сегментарный характер и включают образование некротических участков, язв, гранулем с последующим сужением просвета кишки и рубцеванием.
История
Часто болезнь Крона называют терминальным илеитом или флегмоной тонкой кишки. Болезнь описана Кроном и соавторами в 1932 г. как поражение конечного отрезка подвздошной кишки. Авторы назвали болезнь терминальным (региональным) илеитом. Однако вскоре стало ясно, что аналогичные клинико-морфологические изменения могут иметь место в любом отделе желудочно-кишечного тракта. Крон описал болезнь, поражающую конечный отрезок подвздошной кишки, при которой происходит неспецифическое гранулематозное воспаление, отличающееся от туберкулеза.
Причины и патогенез болезни Крона
Причины болезни Крона до настоящего времени не установлены. Пока не существует единого общепринятого взгляда на происхождение БК. По данным ряда авторов, у 50-70% больных поражается тонкая кишка, у 10-40 % наблюдается поражение тонкой и толстой кишок. Другие участки ЖКТ поражаются редко. В большинстве случаев заболевание начинается у лиц в возрасте 20-40 лет. Женщины болеют реже мужчин. Заболевание встречается не только у взрослых, но и у детей.
Для объяснения причин болезни предложены различные теории: инфекционная, теория лимфостаза, сосудистая, аллергическая, аутоиммунная теория. Остаются неизвестными также причины обострений и становления ремиссии заболевания. В качестве этиологических факторов рассматриваются ряд бактерий, вирусы, пищевая аллергия, курение, воздействие токсических субстанций, однако ни одно из этих предположений не получило убедительных научных оснований (П.Я. Григорьев и Э.П. Яковенко, 1993). Для выяснения причин возникновения указанных нарушений требуются дальнейшие исследования.
- Многие исследователи считают, что центральным звеном патогенеза остается поражение лимфатической системы с вторичным вовлечением в патологический процесс кишечной стенки и развитием гранулематозного воспаления других тканевых изменений.
- Несмотря на то, что поиски специфического возбудителя не дали положительного результата, ряд авторов допускает возможность инфицирования бактериями и вирусами.
- О возможной роли аллергического фактора свидетельствует наличие эозинофильной инфильтрации в стенке кишечника, особенно при остром течении заболевания. Вместе с тем роль аллергии и аутоаллергии в возникновении болезни Крона окончательно не установлена. Возможно, они имеют значение в комплексе этиологических факторов.
- Полученные к настоящему времени результаты относительно подтверждения аутоиммунных механизмов БК весьма противоречивы.
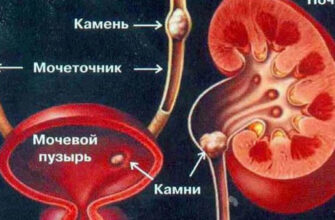
- Согласно сосудистой теории в основе патогенеза болезни Крона лежат хронические сосудистые расстройства, обусловленные врожденными дефектами сосудов брыжейки, кишечной стенки. Длина поражения участка может колебаться от 15 до 150 см. Образовавшиеся кишечные свищи могут открываться в просвет полых органов или в толщу передней стенки живота. Характерным является чередование пораженных и здоровых участков. Протяженность поражения ЖКТ при БК может быть различной: от 3-4 см до 1 м и более. Локальные поражения илеоцекальной области встречаются у 45 % больных, проксимального отдела тонкой кишки – у 30 % больных. У 25 % процесс может локализоваться в толстой кишке, у 5 % болезнь может начинаться с поражения пищевода, или желудка, или ДПК, или перианальной области. При длительном течении заболевания у 40 % больных имеет место множественная локализация процесса [В.Д. Федоров и др., 1982].
Морфологические изменения. Воспалительно-дегенеративный процесс захватывает всю толщу кишечной стенки, носит, как правило, сегментарный характер и характеризуется наличием инфильтратов, некротических участков с изъязвлением слизистой оболочки, развитием отека, инфильтрации, абсцессов и свищей (при обострении) с последующим утолщением стенки кишечника, рубцеванием и сужением просвета кишки. Наступает отек брыжейки кишки, увеличение локализовавшихся в ней лимфоузлов. В результате спаек и сращений между петлями кишок возникают образования в виде инфильтрата. Читать также Кишечный свищ — причины, симптомы, диагностика, лечение
При осмотре стенка кишки отечна, утолщена, с наличием белесоватых бугорков под серозным покровом. Брыжейка кишки утолщена за счет отложения жира и разрастания соединительной ткани, регионарные лимфатические узлы увеличены.
Участки сохраненной слизистой оболочки чередуются с глубокими щелевидными язвами, проникающими в подслизистый и мышечный слои. Здесь же выявляются свищи, абсцессы, стриктуры кишки. Между пораженными и здоровыми отделами кишки имеется четкая граница. При длительном хроническом течении процесса определяются рубцовые сужения просвета пораженной кишки. Регионарные лимфоузлы увеличены в размерах, мясистые, розовые. Особенностью болезни Крона является тотальное поражение всех слоев кишечной стенки. Именно этим обстоятельством объясняют наклонность к возникновению кишечных абсцессов, внутренних и, реже, наружных свищей. В 25 % случаев образуются каловые свищи.
При хронически длительно существующих формах заболевания слизистая нередко становится атрофичной, чрезмерно выражены разрастания соединительной ткани в виде плотных фибринозных тяжей. Для болезни Крона характерна граница между пораженными отделами кишки и здоровыми ее частями. Брыжейка кишки отечна, утолщена, с точечными кровоизлияниями, содержит многочисленные мягкие, увеличенные, иногда до размеров грецкого ореха лимфатические узлы. Язвы глубокие и располагаются вдоль брыжеечного края. При длительном хроническом течении заболевания возникает рубцовое сужение просвета кишки. Пораженный участок срастается с соседними органами, иногда образуя свищи. Последние могут открываться в прямую кишку, промежность или брюшную стенку.
Болезнь Крона имеет два характерных морфологических компонента:
1. Первая фаза: отек серозной и слизистой оболочек с гиперемией и дилатацией подслизистых лимфатических путей, инфильтрация подслизистого слоя и серозной оболочки плазматическими клетками;
2. Вторая фаза: образование язв, гранулем, перфораций и свищей.
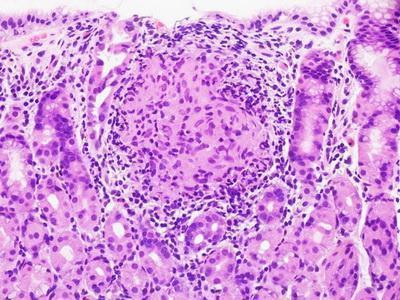
При гистологическом исследовании выявляется поражение всех слоев кишечной стенки, при этом на ранних стадиях развития заболевания возникают отек и инфильтрация лимфоидными и плазматическими клетками подслизистого слоя пораженного отдела кишки, гиперплазия лимфатических фолликулов и пейеровых бляшек, формирование гранулем, состоящих из гигантских эпителиоидных клеток. В дальнейшем происходит нагноение и изъязвление измененных лимфоидных фолликулов, распространение инфильтрации на все слои кишечной стенки, гиалиновое перерождение гранулем.
Симптомы и диагностика болезни Крона
Болезнь Крона протекает остро и хронически. Клиника зависит от тяжести морфологических изменений, анатомической локализации, протяженности патологического процесса, а также от наличия осложнений и системных поражений. Она характеризуется общими и специфическими симптомами, свойственными отдельным формам заболевания. К характерным клиническим признакам болезни Крона относятся периодически возникающая боль в животе, диарея, симптомы уменьшения всасывания, поражение аноректальной области (свищи, трещины, абсцессы): ректальные кровотечения, а также лихорадка, анемия, анорексия, падение массы тела, общее недомогание, артрит, узловая эритема, гангренозная пиодермия, афтозный стоматит, вторичная аменорея, пальцы в виде барабанных палочек.
У 90 % больных выявляются три основных синдрома: диарея, боль в животе, снижение массы тела. Впервые появившись, эти симптомы становятся постоянными и прогрессируют. Боли обычно связаны с воспалением стенки кишки или кишечной непроходимостью.
При остром течении заболевания внезапно появляется резкая боль в животе, сопровождающаяся тошнотой, рвотой и задержкой стула, что напоминает клиническую картину при остром аппендиците. В других случаях боль носит приступообразный характер, появляется после еды. Стул жидкий, иногда с примесью крови. После дефекации боль утихает. Температура тела может достигать 39-40 °С. При разных формах боли могут иметь различную локализацию, зачастую они обусловлены вовлечением в процесс брюшины или образованием абсцесса. Обычно они сочетаются с напряжением мышц передней брюшной стенки (дефанс). При развившейся кишечной непроходимости боли начинаются через 1-2 ч после приема пищи, носят схваткообразный характер, могут сопровождаться тошнотой и рвотой, метеоризмом. Иногда растянутая петля кишки может прощупываться. Нарушения стула в виде поноса могут носить периодический характер или сохраняться постоянно. Читать также Запор — причины, лечение, слабительные средства
Для диареи, связанной с болезнью Крона, характерно увеличение частоты стула до 10 раз и более и вес испражнений более 200 г в сутки, а также наличие разжиженного или водянистого кала. Диарея возникает после каждого приема пищи. Поносы могут сочетаться с усилением болей в животе. При поражении высоких отделов тонкой кишки частота стула и объем кала существенно увеличены по сравнению с больными, имеющими дистальную локализацию воспалительного очага. Распространенное поражение тонкой кишки обусловливает тяжелый синдром уменьшения всасывания. При вовлечении в процесс аноректальной области отмечаются тенезмы и наличие патологических примесей (слизь, гной, кровь) в кале. При этом нарушается целостность анального кольца, наблюдаются выбухания отечных кожных складок.
Язвы ануса или промежности, трещины, рецидивирующие абсцессы, осложненные возникновением свищей. Поражениям ануса свойственно вялое хроническое течение, изъязвления обычно безболезненны, но медленно и тихо заживают. У 25 % больных наблюдаются кровотечения.
Болевой синдром наблюдается практически у всех больных болезнью Крона. Боли могут быть различной локализации, соответствующей анатомическому расположению зоны поражения. Максимальная их выраженность отмечается при вовлечении в процесс тонкой кишки, имеющей брыжейку. Они обычно носят постоянный, тупой, распирающий или спастический характер, усиливаются после приема пищи, в период психо-эмоциональных напряжений, во время респираторных инфекций и стрессовых ситуаций. Прогрессирующее нарастание болей, появление локального или разлитого мышечного напряжения позволяют заподозрить развитие осложнений (абсцесс, свищи). Боли сопровождаются тошнотой, рвотой, повышением температуры (38-39 °С) и тахикардией. При наличии септических осложнений температура может достигать и более высоких показателей.
Появление схваткообразных болей через 1-2 ч после еды, сопровождающихся тошнотой, рвотой, метеоризмом, свидетельствуют о кишечной непроходимости. При объективном следовании живот умеренно вздут, напряжен, чаще всего в правой подвздошной области. В брюшной полости часто пальпируется болезненный опухолевидный конгломерат и раздутые урчащие одна или несколько кишечных петель, спаянных друг с другом. Такой конгломерат может подвергаться нагноению, образованию абсцесса, располагающегося чаще всего в правой подвздошной ямке. При обострении пальпация живота бывает болезненна, наблюдается выраженное мышечное напряжение. Симптом Щеткина-Блюмберга нередко слабоположительный.
При пальцевом ректальном исследовании иногда появляется след крови, что позволяет подозревать инвагинацию. Точный диагноз обычно устанавливают после лапаротомии, иногда обнаруживают неизмененный или мало измененный: аппендикс, а в подвздошной кишке определяют воспалительный утолщенный участок и увеличенные брыжеечные лимфатические узлы. При хроническом течении заболевание развивается постепенно и у большинства больных диагноз устанавливают поздно – спустя 3-4 года, а иногда и через 10 лет. Основными жалобами больных являются боль в животе, тошнота, рвота, понос, исхудание, повышение температуры тела, анемия, кишечное кровотечение.
В начале заболевания больные отмечают общую слабость, недомогание, умеренное повышение температуры тела, боль, которая носит коликообразный характер и локализуется в правой подвздошной или околопупочной области. При возникновении стеноза в пораженном участке кишки боль значительно усиливается. Понос длительное время носит перемежающийся характер. Стул бывает 2-5 раз в день без примеси крови. Наблюдается анемия, гипопротеинемия, снижение содержимого железа в сыворотке крови. Больные истощены, адинамичны. Исследование крови дает лейкоцитоз, отмечается сдвиг лейкоформулы влево, лимфопения, эозинофилия. У всех пациентов болезнью Крона наблюдается потеря массы тела.
Поражение всех слоев кишечной стенки, свойственное болезни Крона, создает предпосылки для образования свищей. Последние могут быть внутренними, наружными, межкишечными и кишечно-пузырными. Такие свищи не заживают до тех пор, пока пораженный участок кишки не будет резецирован. Читать также Рак ободочной кишки — осложнения, лечение, операция
У 14 больных наблюдаются перианальные поражения, характер которых варьирует от болезненности аномального конца до развития свищей. Они чаще развиваются при вовлечении в процесс толстой кишки. Наружные аномальные проявления при этом значительно превалируют над поражением слизистой прямой кишки, в отличие от неспецифического язвенного колита, при котором эти соотношения обратные. Перианальным поражениям свойственно вялое хроническое течение.
У 10 % больных отмечаются внекишечные проявления (артралгии или артриты), особенно при поражении толстой кишки.
Реже встречаются поражения кожи (узловая эритема, гангренозная пиодермия). У ряда больных с нарушением питания и снижением массы тела обнаруживается афтозный стоматит.
При болезни Крона иногда возникают перихолангит, сужение билиарных протоков, отмечается увеличение показателей щелочной фосфатазы.
При длительном распространении патологического процесса развиваются выраженные метаболические расстройства, анемия, нефролитиаз, холелитиаз, остеопороз, жировая дистрофия печени. При резком падении уровня альбумина (20 г/л) появляются периферические отеки, которые со временем могут стать массивными. При болезни Крона нередко наблюдаются осложнения (острая кишечная непроходимость, перфорация кишки с развитием абсцессов и перитонита, формирование свищей).
В период обострения у большинства больных отмечается повышение температуры, нейтрофильный лейкоцитоз, снижение гемоглобина, анемия, чаще гипохромного типа, гипопротеинемия, гипоальбуминемия, увеличение а2-глобулина, С-реактивного протеина, снижение содержания железа, витамина В12 и др. В отдельных случаях наблюдается потеря веса.
При поражении двенадцатиперстной кишки отмечается изъязвление слизистой оболочки, отек, фиброзные изменения и стеноз. Заболевание проявляется болью, рвотой после приема пищи, повышением температуры тела, поносом. Может возникнуть недостаточность сфинктера Одди или свищевой ход между ампулой и кишкой.
Поражение толстой кишки (гранулематозный колит) проявляется болями по ходу толстой кишки, поносом с примесью слизи, а иногда и крови, похуданием, анемией, повышенной температурой тела, образованием свищей. При пальпации определяют плотные опухолевидные образования в брюшной полости.
При рентгеновском исследовании наблюдают сужение просвета кишки, неравномерность, сглаженность или полное отсутствие складок, контуры кишки неровные, имеются остроконечные выступы. Рельеф слизистой оболочки изменен, видны псевдодивертикулы, иногда свищи. В ряде случаев болезнь Крона весьма сложно отличить от неспецифического язвенного колита (НЯК). Дифференциальная диагностика этих двух заболеваний основывается на характерных морфологических признаках. При НЯК первично поражается слизистая оболочка, а затем в процесс вовлекаются подслизистый и мышечный слои. При болезни Крона поражается сразу вся кишечная стенка. При гранулематозном колите на слизистой оболочке могут быть отдельные глубокие язвы, но воспаление между ними менее выражено, чем при НЯК. Наиболее важным признаком БК является обнаружение множественных гранулем. При НЯК во время приступа с калом обычно выделяется большое количество крови. При БК это случается редко. При ректороманоскопии слизистая оболочка прямой кишки у больных болезнью Крона не изменена, иногда она может быть умеренно воспалена, как при легкой форме НЯК. При НЯК слизистая прямой кишки резко изменена, легко кровоточит, покрыта язвами.
Рентгенологическое исследование позволяет выявить стенотические и нестенотические признаки, ригидности пораженных петель кишечника, сужение ее просвета, отека, линейных язв, свищевых ходов, псевдодивертикулов, неравномерное сужение просвета кишки, приобретающей даже вид «шнура», над которым расширение ее просвета. Полная картина напоминает «булыжную мостовую» («симптом брусчатки»), что считается патогномоничным для болезни Крона. С течением времени слизистая оболочка утрачивает складчатость, рельеф сглаживается, кишка приобретает вид трубки. При поражениях конечного отдела подвздошной кишки нередко обнаруживается «симптом струны», обусловленный резким сужением просвета конечного отдела подвздошной кишки, вызванным либо воспалительным отеком, либо развитием фиброзной ткани.